Coagulação sanguínea
A coagulação sanguínea é uma sequência complexa de reações químicas que resultam na formação de um coágulo de fibrina. É uma parte importante da hemostasia (o cessamento da perda de sangue de um vaso danificado), na qual a parede de vaso sanguíneo danificado é coberta por um coágulo de fibrina para parar o sangramento e ajudar a reparar o tecido danificado. Desordens na coagulação podem levar a um aumento no risco de hemorragia, trombose ou embolismo.
A coagulação é semelhante nas várias espécies de mamíferos. Em todos eles o processo envolve um mecanismo combinado de fragmentos celulares (plaquetas) e proteínas (fatores de coagulação). Esse sistema nos humanos é o mais extensamente pesquisado e consequentemente o mais bem conhecido. Esse artigo é focado na coagulação sanguínea humana.
Índice
1 Visão geral
2 Hemostasia Primária
3 Hemostasia Secundária
3.1 Cascata de Coagulação
3.1.1 Via intrínseca
3.1.2 Via Extrínseca
3.1.3 Formação da Trombina
3.2 Cofatores da coagulação
3.3 Inibidores da coagulação
4 Distúrbios da hemostasia
5 Fatores de Coagulação
6 Fibrinólise
7 História
7.1 Descobertas iniciais
7.2 Fatores de coagulação
7.3 Nomenclatura
8 Referências
9 Bibliografia
10 Ligações externas
Visão geral |
Em um indivíduo normal, a coagulação é iniciada dentro de 20 segundos após a lesão ocorrer ao vaso sanguíneo causando dano às células endoteliais. As plaquetas formam imediatamente um tampão plaquetário no local da lesão. Essa é a chamada hemostasia primária. A hemostasia secundária acontece quando os componentes do plasma chamados fatores de coagulação respondem (em uma completa cascata de reações) para formar fios de fibrina, que fortalecem o tampão plaquetário. Ao contrário da crença comum, a coagulação a partir de um corte na pele não é iniciada pelo ar ou através da secagem da área, na verdade ocorre através das plaquetas que se aderem e que são ativadas pelo colágeno do endotélio do vaso sanguíneo que fica exposto, quando cortado o vaso. As plaquetas ativadas então liberam o conteúdo de seus grânulos, que contém uma grande variedade de substâncias que estimulam uma ativação ainda maior de outras plaquetas e melhoram o processo hemostásico.
Hemostasia Primária |
- Vasoconstrição: primeiramente o vaso lesado se contrai.
- Adesão: Inicia-se quando as plaquetas se aderem ao endotélio vascular. Essa aderência acontece com uma ligação entre a glicoproteína Ib/IX/V na superfície das plaquetas e colágeno exposto durante a lesão do endotélio. Essa ligação é mediada pelo fator de von Willebrand que funciona como uma "ponte" entre a superfície da plaqueta e o colágeno. Quando ocorre uma desordem qualitativa ou quantitativa deste fator ocorre a Doença de von Willebrand. A aderência leva a ativação plaquetária. Quando ocorre falta da glicoproteína Ib ocorre a Síndrome de Bernard-Soulier.
- Ativação Plaquetária: Quando ocorre a ativação das plaquetas, elas mudam de forma e liberam conteúdos dos seus grânulos no plasma entre eles produtos de oxidação do ácido araquidônico pela via cicloxigenase (PGH2 e seu produto, o tromboxane), ADP, fator de ativação plaquetária (PAF). Quando ocorre uso de aspirina por um indivíduo, ocorre a inativação da enzima cicloxigenase evitando a síntese de PGH2 e tromboxane e ocorre um prolongamento do tempo de sangramento.
- Agregação plaquetária: as plaquetas se agregam uma às outras, formando o chamado "trombo branco".
Hemostasia Secundária |
Cascata de Coagulação |
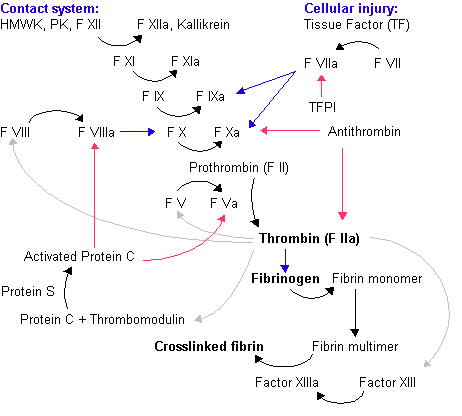
Possui duas vias: intrínseca (via da ativação de contato) e extrínseca (via do fator tissular). Ambas vias tem grande importância e acabam se juntando para formação do coágulo de fibrina.
Os fatores de coagulação são numerados por algarismos romanos e a adição da letra a indica que eles estão em sua forma ativada.
Os fatores de coagulação são geralmente enzimas (serino proteases) com exceção dos fatores V e VIII que são glicoproteínas e do fator XIII que é uma transglutaminase. As serino proteases agem clivando outras proteínas.
Via intrínseca |
- Necessita dos factores de coagulação VIII, IX, X, XI e XII além das proteínas pré-calicreína (PK), cininogênio de alto peso molecular (HWHK) e íons cálcio e potássio.
- Começa quando a PK, o HWHK, factor XI e XII são expostos a cargas negativas do vaso lesado, isso é chamado de "fase de contacto".
- A pré-calicreína então converte-se em calicreína e esta activa o fator XII.
- O fator XII activado acaba convertendo mais pré-calicreína em calicreína e activando o factor XI. Na presença de íos cálcio, o fator XI ativado ativa o IX. Por sua vez o factor IX activado junto com o factor VIII activado, levam à activação do factor X. Deste modo, o complexo enzimático constituído pelo factor X activado, juntamente com o factor V activado e Ca++, denomina-se de Protrombinase.
Via Extrínseca |
- Após a lesão vascular, o fator tecidual (fator III) é lançado e forma junto ao fator VII ativado um complexo (Complexo FT-FVIIa) que irá ativar os fatores IX e X.
- O fator X ativado junto ao fator V ativado formam um complexo (Complexo protrombinase) que irá ativar a protrombina em trombina.
- A trombina ativa outros componentes da coagulação entre eles os fatores V e VII (que ativa o fator XI que por sua vez ativa o fator IX). Os fatores VII, juntamente com o factor tecidual e Ca++ ativados formam o Complexo Tenase Extrínseco que por sua vez ativa o fator X.
Formação da Trombina |
O ponto comum entre as duas vías é a ativação do fator X em fator Xa. Por sua vez, o Fator Xa converte a protrombina em trombina.
A trombina tem várias funções:
- A principal é a conversão do fibrinogênio em fibrina. O fibrinogênio é uma molécula constituída por dois pares de três cadeias diferentes de polipeptídeos. A trombina converte o fibrinogênio em monômeros de fibrina e ativa o fator XIII. Por sua vez, o fator XIIIa liga de forma cruzada a fibrina à fibronectina e esta ao colágeno.
- Ativação dos fatores VIII e V e seus inibidores, a proteína C (na presença de trombomodulina).
- Ativação do Fator XIII.
Cofatores da coagulação |
Cálcio: Age mediando a ligação do Fatores IXa e Xa junto as plaquetas através da ligação terminal dos resíduos gamma-carboxil dos fatores IXa e Xa junto a fosfolípideos da membrana das plaquetas. O cálcio também está presente em vários pontos da cascata da coagulação.
Vitamina K: Atua como cofator da enzima gamma-glutamil carboxilase que adiciona um carboxil ao ácido glutâmico residual dos fatores II, VII, IX e X e também as proteínas C, S e Z.
Inibidores da coagulação |
Três substâncias mantêm a cascata da coagulação em equilíbrio. Defeitos quantitativos e qualitativos destas substâncias podem aumentar a tendência a trombose.
- Proteína C: Age degradando os fatores Va e VIIIa. É ativado pela trombina em presença da trombomodulina e da coenzima proteína S.
Antitrombina: Age degradando as serino proteases (trombina, FX, FXII e FIX)- Inibidor do Fator Tissular: Inibe o FVIIa relacionado com a ativação do FIX e FX.
Exemplos de anticoagulantes farmacológicos:
- Heparina
- Varfarina
Distúrbios da hemostasia |
- Distúrbios das plaquetas e da parede do vaso
Púrpura trombocitopênica imune (ITP)
Púrpura trombocitopênica trombótica (TTP)
Síndrome hemolítico-urémica (HUS)- Trombastenia de Glanzmann
Síndrome de Bernard-Soulier (complexo gricoprotéico Ib-IX-V anormal)- Storage pool disorders
- Hemoglobinúria paroxística noturna
Síndrome da plaqueta cinza: deficiência de grânulos alfa.
Síndrome de Hermansky-Pudlak: deficiência de grânulos densos.
- Distúrbios da coagulação e trombose
- Coagulação intravascular disseminada
- Deficiências de fatores
Hemofilia A (deficiência do Fator VIII)
Hemofilia B (deficiência de Fator IX, "Christmas disease")
Hemofilia C (deficiência de Fator XI, tendência de sangramento suave)
Doença de Von Willebrand (o distúrbio de sangramento mais comum)
- Inibidores de fator
- Disfunção plaquetária
- Distúrbios de predisposição a trombose (veja: hipercoagulabilidade)
Trombocitopenia induzida por heparina e trombose ("síndrome do coágulo branco")
Síndrome antifosfolípide
- Lúpus anticoagulante
- Anticorpo anticardiolipina
Fator V de Leiden e resistência à proteína C ativada- Mutação da protrombina
- Deficiência de proteína C
- Deficiência de proteína S
- Deficiência de antitrombina III
- Níveis aumentados anormalmente dos fatores VIII e XI
Fatores de Coagulação |
| Número ou Nome | Função |
|---|---|
| I (Fibrinogênio) | Formação do coágulo (fibrina) |
| II (Protrombina) | Sua forma ativada (IIa) ativa os fatores I, V, VIII, XIII, proteína C e plaquetas |
| III (Fator tissular ou tecidual ou tromboplastina ) | O fator tecidual acelera a ativação do fator X, pelo fator VIIa, fosfolípides e cálcio em aproximadamente 30.000 vezes.[1] Por um processo de auto-ativação o complexo FT-FVIIa é capaz de ativar o fator VII. |
| Cálcio | Necessário aos fatores de coagulação para estes se ligarem aos fosfolipídios (antigamente conhecido como fator IV) |
V (pró-acelerina, fator lábil) | Cofator do X com o qual forma o complexo protrombinase |
VII (Fator Estável ou Pró-convertina) | Ativa os fatores IX e X |
VIII (Fator Anti-hemofílico) | Cofator do IX com o qual forma o complexo tenase |
IX (Fator de Christmas) | Ativa o fator X e forma complexo tenase com o VIII |
X (Fator de Stuart-Prower) | Ativa o II e forma complexo protrombinase com o V |
XI (Antecedente Tromboplastina Plasmática ) | Ativa o XII, IX e pré-calicreína |
XII (Fator de Hageman) | Ativa a pré-calicreína e p fator XI |
XIII (Fator estabilizante de Fibrina) | Fibrina com ligação cruzada |
| Fator de von Willebrand | Liga-se ao fator VIII e ajuda na adesão plaquetária |
| Pré-calicreína | Ativa o XII e a pré-calicreína. Cliva o clininogênio de alto peso molecular. |
Cininogênio de alto peso molecular (HMWK) | Ajuda na ativação do XII, XI, e pré-calicreína |
| Fibronectina | Ajuda na adesão celular |
Antitrombina III | Inibe o fator IIa, Xa, e outras proteases; |
| Cofator heparina II | Inibe o IIa, cofator para heparina |
| Proteína C | Inativa o Va e VIIIa |
| Proteína S | Cofator para ativação da proteína C |
| Proteína Z | Ajuda na adesão da trombina aos fosfolipideos e estimula a degradação do fator X pelo ZPI |
Proteína Z-relacionada ao inibidor de protease (ZPI) | Degrada fatores X (na presença da proteína Z) e XI (independentemente) |
| Plasminogênio | Converte-se em plasmina, lisa a fibrina e outras proteínas |
| Alfa 2-antiplasmina | Inibe a plasmina |
Ativador do plasminogênio tissular (tPA) | Ativa o plasminogênio |
| Uroquinase | Ativa o plasminogênio |
Fibrinólise |
É uma resposta ao depósito de fibrina formado no organismo de um indivíduo. O plasminogênio liberado pelas células endoteliais é ativado em plasmina cuja função é degradar a fibrina formada.
História |
Descobertas iniciais |
Teorias sobre a coagulação do sangue já existiam desde a antiguidade, mas foi no século XIX que as primeiras substâncias químicas foram descobertas. O fisiologista alemão Johannes Müller (1801-1858) descreveu a fibrina, a substância que compõem o trombo. Seu precursor solúvel, o fibrinogênio, foi assim batizado por Rudolf Virchow (1821-1902), e isolado quimicamente por Prosper Sylvain Denis (1799-1863). Alexander Schmidt sugeriu que a conversão de fibrinogênio em fibrina é o resultado de uma processo enzimático, e rotulou a enzima hipotética de "trombina" e seu precursor "protrombina".[2][3]Nicolas Maurice Arthus descobriu em 1890 que o cálcio é essencial na coagulação.[4][5] As plaquetas foram identificadas em 1865, e sua função foi elucidada por Giulio Bizzozero em 1882.[6]
A teoria do que a trombina é gerada pela presença de fator tecidual foi consolidada por Paul Morawitz em 1905.[7] Nesta época, sabia-se que o fator III é liberado pelos tecidos lesados, reagindo com a protrombina (II), que, juntamente com cálcio (IV), forma a trombina, que por sua vez converte o fibrinogênio em fibrina (I).[8]
Fatores de coagulação |
O restante dos fatores bioquímicos no processo de coagulação foram amplamente descobertos no século XX.
Um primeiro indício quanto à própria complexidade do sistema de coagulação foi a descoberta de proacelerina (mais tarde chamada de Fator V) por Paul Owren (1905-1990) em 1947. Ele também postula que esta substância era precursora da acelerina (Fator VI), que mais tarde tornou-se a forma ativada de fator V (ou Va), daí, o VI não está em uso ativo.[8]
O fator VII (também conhecido como acelerador da conversão sérica de protrombina ou proconvertina, precipitada por sulfato de bário) foi descoberto em um paciente jovem do sexo feminino em 1949 e 1951 por diferentes grupos.
Factor VIII acabou por ser deficiente no clinicamente reconhecido mas etiologicamente indescritível hemofilia A, foi identificado em 1950 e é também conhecida como globulina anti-hemofílica, devido à sua capacidade de corrigir hemofilia A.[8]
O Fator IX foi descoberto em 1952, em um paciente jovem com hemofilia B chamado Stephen Christmas (1947-1993). Sua deficiência foi descrito pelo Dr. Rosemary Biggs e pelo professor R.G. MacFarlane em Oxford, no Reino Unido. O fator é, portanto, chamado Fator de Christmas. Christmas vive no Canadá, e fez campanha para a segurança das transfusões de sangue, até sucumbir à transfusão relacionadas com AIDS aos 46 anos. Um nome alternativo para o fator de plasma é componente tromboplastina, dado por um grupo independente, na Califórnia.[8]
O Fator Hageman, agora conhecido como fator XII, foi identificado em 1955 em um paciente assintomático com um tempo de sangramento prolongado chamado John Hageman. O fator X, ou fator Stuart-Prower, foi descoberto no ano seguinte, em 1956. Esta proteína foi identificada na Sra. Audrey Prower de Londres, que tinha tendência ao sangramento ao longo de toda a sua vida. Em 1957, um grupo americano identificou o mesmo fator no Sr. Rufus Stuart. Já os fatores XI e XIII foram identificados em 1953 e 1961, respectivamente.[8]
A visão de que o processo de coagulação é uma "cascata" ou "cachoeira" foi enunciada quase simultaneamente por MacFarlane[9] no Reino Unido e por Davie e Ratnoff[10] nos Estados Unidos.
Nomenclatura |
O uso de algarismo romanos ao invés de epônimos ou designações sistemáticas foi acordado durante as conferências anuais (a partir de 1955) de especialistas em hemostasia. Em 1962, o consenso foi alcançado sobre a numeração dos fatores I a XII.[11] Esta comissão evoluiu para o atual Comitê Internacional de Trombose e Hemostasia (ICTH). A atribuição de números cessou em 1963 após a nomeação do Fator XIII. Os nomes Fator Fletcher e Fator Fitzgerald foram dados a outras proteínas relacionadas com a coagulação, a pré-calicreína e o cininogênio de alto peso molecular, respectivamente.[8]
Os fatores III e VI restam não atribuídos, uma vez que a tromboplastina nunca foi identificada, e de fato revelou-se constituída de dez outros fatores, e accelerin foi achado ser o fator V ativado.
Referências
↑ «Medicamentos que atuam sobre o sangue» (PDF). Formulário Terapêutico Nascional. Ministério da Saúde. 2010. Consultado em 11 de setembro de 2016
↑ Schmidt A (1872). «Neue Untersuchungen ueber die Fasserstoffesgerinnung». Pflüger's Archiv für die gesamte Physiologie. 6: 413–538. doi:10.1007/BF01612263
↑ Schmidt A. Zur Blutlehre. Leipzig: Vogel, 1892.
↑ Arthus M, Pagès C (1890). «Nouvelle theorie chimique de la coagulation du sang». Arch Physiol Norm Pathol. 5: 739–46
↑ Shapiro SS (2003). «Treating thrombosis in the 21st century». N. Engl. J. Med. 349 (18): 1762–4. PMID 14585945. doi:10.1056/NEJMe038152
↑ Brewer DB (2006). «Max Schultze (1865), G. Bizzozero (1882) and the discovery of the platelet». Br. J. Haematol. 133 (3): 251–8. PMID 16643426. doi:10.1111/j.1365-2141.2006.06036.x
↑ Morawitz P (1905). «Die Chemie der Blutgerinnung». Ergebn Physiol. 4: 307–422
↑ abcdef Giangrande PL (2003). «Six characters in search of an autor: the history of the nomenclature of coagulation factors». Br. J. Haematol. 121 (5): 703–12. PMID 12780784. doi:10.1046/j.1365-2141.2003.04333.x
↑ MacFarlane RG (1964). «An enzyme cascade in the blood clotting mechanism, and its function as a biochemical amplifier». Nature. 202: 498–9. PMID 14167839. doi:10.1038/202498a0
↑ Davie EW, Ratnoff OD (1964). «Waterfall sequence for intrinsic blood clotting». Science. 145: 1310–2. PMID 14173416. doi:10.1126/science.145.3638.1310
↑ Wright IS (1962). «The nomenclature of blood clotting factors». Can Med Assoc J. 86: 373–4. PMID 14008442
Bibliografia |
- Rapaport, Samuel I.-Hematologia:introdução - 2 ed.- Editora Roca 1990
Ligações externas |
- Sangue, células sanguíneas, coagulação e imunidade
[1] Em inglês