Queimadura
Queimadura | |
|---|---|
 Esquerda: queimadura de segundo grau com formação de bolha. Direita: a mesma lesão após quatro dias | |
Especialidade | Medicina de urgência |
| Sintomas | Superficial: Vermelhidão sem bolhas[1] Profundidade parcial: Bolhas e dor[1] Profundidade total: área rígida e indolor[1] |
| Duração | De dias a semanas[1] |
| Tipos | Quatro graus de gravidade, podendo afetar a pele de forma superficial, parcialmente profunda, ou totalmente profunda[1] |
| Causas | Calor, eletricidade, substâncias químicas, atrito ou radiação[2] |
| Fatores de risco | Cozinhar com fogo, fumar, alcoolismo, local de trabalho inseguro[3] |
| Tratamento | Depende da gravidade[1] |
| Medicação | Analgésicos, terapia intravenosa, vacina contra o tétano[1] |
| Frequência | 67 milhões (2015)[4] |
| Mortes | 176 000 (2015)[5] |
| Classificação e recursos externos | |
CID-10 | T20.t-T31.t |
CID-9 | 940-949 |
DiseasesDB | 1791 |
MedlinePlus | 000030 |
eMedicine | 1278244 |
MeSH | D002056 |
Queimadura é uma lesão na pele ou noutros tecidos causada por calor, eletricidade, substâncias químicas, atrito ou radiação.[2] A maior parte das queimaduras são causadas pelo contacto com o fogo ou com líquidos e objetos muito quentes.[6] Entre os principais fatores de risco estão a falta de segurança ao cozinhar com fogo, a falta de segurança em locais de trabalho perigosos, o alcoolismo e fumar.[3] As queimaduras podem ainda ocorrer como resultado de episódios de automutilação ou violência entre pessoas.[3]
As queimaduras que afetam apenas a camada superficial da pele são denominadas superficiais ou de primeiro grau.[1][7] As queimaduras de primeiro grau causam apenas vermelhidão sem bolhas e dor durante cerca de três dias.[1][7] Quando as lesões afetam também algumas das camadas inferiores da pele são denominadas queimaduras de segundo grau ou de profundidade parcial.[1] Nas queimaduras de segundo grau as bolhas estão quase sempre presentes e são bastante dolorosas.[1] A cicatrização pode levar até oito semanas, deixando marcas permanentes.[1] Quando todas as camadas de pele são afetadas denominam-se queimaduras de terceiro grau.[1] As queimaduras de terceiro grau são indolores e a área queimada apresenta-se rígida.[1] Na maior parte dos casos é necessária intervenção médica para que os tecidos cicatrizem.[1] Quando existem lesões em tecidos mais profundos, como os músculos, tendões ou os ossos, denominam-se queimaduras de quarto grau.[1] As queimaduras de quarto grau são geralmente de cor preta e resultam na perda da parte queimada.[1][8]
A maior parte das queimaduras pode ser prevenida.[3] O tratamento necessário depende da gravidade da queimadura.[1] As queimaduras superficiais podem ser tratadas apenas com analgésicos, enquanto que as de maior gravidade requerem internamento prolongado em unidades hospitalares especializadas.[1] Arrefecer a lesão com água fresca corrente pode aliviar a dor e diminuir a extensão dos danos; no entanto, a exposição prolongada ao frio pode provocar hipotermia.[1][7] As queimaduras de segundo grau podem ser limpas com água e sabão, aplicando depois um curativo.[1] Não é ainda evidente qual a melhor forma de tratamento das bolhas, embora seja razoável manter as bolhas pequenas intactas e drenar as maiores.[1] As queimaduras de terceiro grau geralmente necessitam de tratamentos cirúrgicos, como enxertos de pele.[1] As queimaduras extensas geralmente requerem hidratação intravenosa, uma vez que a resposta inflamatória posterior causa edema e perda de líquidos capilares.[7] As complicações mais comuns das queimaduras estão relacionadas com infeções.[9] Nos casos em que pessoa queimada não tem as vacinas em dia, é necessário administrar uma vacina contra o tétano.[1]
Em 2015, o fogo e o calor foram a causa de 67 milhões de ferimentos em todo o mundo,[4] que resultaram em 2,9 milhões de admissões hospitalares e 176 000 mortes.[10][5] A maior parte das mortes por queimaduras ocorre nos países em vias de desenvolvimento, sobretudo no sudeste asiático.[3] Embora as queimaduras de grande extensão possam ser fatais, os tratamentos modernos desenvolvidos a partir da década de 1960 melhoraram substancialmente o prognóstico, sobretudo em crianças e jovens adultos.[11] O prognóstico a longo prazo depende essencialmente da extensão da queimadura e da idade da pessoa afetada.[1]
Índice
1 Sinais e sintomas
2 Causas
2.1 Térmicas
2.2 Químicas
2.3 Elétricas
2.4 Radiação
2.5 Não acidentais
3 Fisiopatologia
4 Diagnóstico
4.1 Extensão
4.2 Gravidade
5 Prevenção
6 Tratamento
6.1 Terapia intravenosa
6.2 Tratamento das feridas
6.3 Medicamentos
6.4 Cirurgia
6.5 Medicina alternativa
7 Prognóstico
7.1 Complicações
8 Epidemiologia
9 História
10 Ver também
11 Referências
12 Ligações externas
Sinais e sintomas |
As características de uma queimadura dependem da sua profundidade. As queimaduras superficiais de primeiro grau provocam dores ao longo de dois ou três dias, seguidas por escamação da pele nos dias posteriores.[7][12] As pessoas com queimaduras mais graves podem-se queixar de desconforto ou de sentir pressão em vez de dor. As queimaduras profundas podem provocar insensibilidade total ao toque ligeiro ou a punções.[12] Embora as queimaduras de primeiro grau sejam geralmente avermelhadas, as queimaduras mais graves podem ser rosa, brancas ou negras.[12] A presença de queimaduras no perímetro da boca ou pêlos chamuscados no interior do nariz podem indicar a presença de queimaduras nas vias respiratórias, embora sejam necessárias mais observações para confirmar o diagnóstico.[13] Entre outros sinais que suscitam preocupação estão a falta de ar, rouquidão e estridor ou sibilo.[13] Durante o processo de cicatrização é comum a sensação de prurido, o qual ocorre em cerca de 90% dos adultos e em praticamente todas as crianças.[14] No caso de queimaduras por eletricidade, a sensação de formigueiro pode permanecer durante um longo período de tempo.[15] As queimaduras também estão na origem de stresse emocional e psicológico.[16]
| Tipo[1] | Camadas envolvidas | Aparência | Textura | Sensação | Tempo de cicatrização | Causas | Prognóstico | Exemplo |
|---|---|---|---|---|---|---|---|---|
| I grau | Epiderme[7] | Vermelhidão sem bolhas[1] | Seca | Dor[1] | 5–10 dias[1][17] | Permanência prolongada na luz solar (bronzeamento) ou atrito da pele com superfícies lisas | Rápida cicatrização;[1] Sucessivas queimaduras solares aumentam mais tarde o risco de cancro de pele[18] |  |
| II grau superficial | Prolonga-se até à derme superficial[1] | Vermelhidão com bolhas pronunciadas. Torna-se branca quando pressionada.[1] | Húmida[1] | Extremamente dolorosa[1] | Menos de 2-3 semanas[12][1] | Atrito prolongado da pele com superfícies lisas, contato com superfícies quentes (panela quente ou ferro de passar roupas, por exemplo) | Infeção local/celulite, mas geralmente sem cicatriz.[12] |
|
| II grau profundo | Prolonga-se até à derme profunda (reticular)[1] | Amarela ou branca. Menor branqueamento. Pode apresentar bolhas.[1] | Razoavelmente seca[12] | Pressão e desconforto[12] | 3–8 semanas[1] | Contato com líquidos quentes (óleo de cozinha ou mesmo água fervida), contato prolongado com superfícies quentes, contato rápido com fogo ou com substâncias corrosivas (ácidos ou bases) | Cicatrizes e contraturas (podem ser necessários enxertos e excisões)[12] | 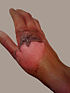 |
| III grau | Prolonga-se por toda a derme[1] | Rígida e branca/castanha[1] Sem branqueamento[12] | Coriácea[1] | Indolor[1] | Prolongada (meses) e incompleta[1] | Contato com fogo, contato com superfícies corrosivas (ácidos fortes ou bases fortes), contato prolongado com líquidos quentes, eletrocutamento | Cicatrização, contraturas, amputação (recomendada a excisão imediata)[12] |  |
| IV grau | Prolonga-se por toda a pele e para os músculos, ossos ou tecido liposo inferiores.[1] | Negra; queimada com necrose | Seca | Indolor | Requer excisão[1] | Contato total com fogo, contato total com substâncias corrosivas, eletrocutamento total | Amputação, insuficiência motora e, em alguns casos, morte.[1] |  |
Causas |

Criança com queimaduras e cicatrizes, Guiné-Bissau, 1974
As queimaduras são causadas por diversas fontes externas, as quais são divididas em fontes térmicas (relacionadas com o calor), químicas, elétricas e provocadas pela radiação.[19] Nos Estados Unidos, as causas mais comuns de queimadura são: fogo ou chama (44%), escaldões (33%), objetos quentes (9%), eletricidade (4%) e produtos químicos (3%). A maior parte das queimaduras ocorre em casa ou no trabalho,[20] sendo na maioria acidentais, e apenas 2% é devida a agressões e 1,2% devida a tentativas de suicídio.[16] Em 6% destes casos verificam-se lesões nas vias respiratórias devido a inalação.[9]
As queimaduras ocorrem com maior frequência entre a população com carências económicas. O tabagismo é um fator de risco, embora o abuso de álcool não o seja. As queimaduras originadas pelo fogo são mais comuns em climas frios.[16] Entre os fatores de risco específicos de países desenvolvidos estão o cozinhar com fogo ou no chão,[2] as incapacidades mentais em crianças e as doenças crónicas em adultos.[21]
Térmicas |
Os incêndios e os líquidos quentes são as causas mais comuns de queimaduras.[9] Dos incêndios em residências que resultam em morte, 25% têm origem no ato de fumar e 22% em aparelhos de aquecimento.[2] Cerca de metade das lesões têm origem no combate aos incêndios.[2] Os escaldões são provocados por líquidos ou gases quentes e ocorrem com maior frequência na sequência de exposição a bebidas quentes, água da torneira a temperatura elevada durante o banho, óleo de cozinha ou vapor.[22] As lesões por escaldão são mais comuns em crianças com idade inferior a cinco anos.[1] O contacto com objetos quentes é a causa de 20 a 30% das queimaduras em crianças.[9] Geralmente os escaldões provocam queimaduras de primeiro e segundo graus, embora também possam ocorrer queimaduras de terceiro grau, sobretudo após contacto prolongado.[23] Em muitos países, o fogo de artifício é também uma causa comum de queimaduras durante as épocas festivas,[24] sobretudo em adolescentes do sexo masculino.[25]
Químicas |
Os produtos químicos estão na origem de 2 a 11% de todas as queimaduras e contribuem para aproximadamente 30% das mortes relacionadas com queimaduras.[26] As queimaduras químicas podem ser causadas por mais de 25 000 substâncias,[1] sendo a maior parte das quais ou bases (55%) ou ácidos potentes (26%).[26]
A maior parte das mortes por queimaduras químicas deriva da ingestão de produtos químicos.[1] Entre os agentes mais comuns estão o ácido sulfúrico, comum nos produtos de limpeza de sanitários, o hipoclorito de sódio presente na lixívia e os halogenetos de alquilo presentes nos decapantes de tinta.[1] O ácido fluorídrico é capaz de causar queimaduras particularmente profundas que só se tornam sintomáticas algum tempo após a exposição.[27] O ácido fórmico é capaz de provocar o colapso de um número significativo de glóbulos vermelhos.[13]
Elétricas |
As queimaduras elétricas dividem-se nas que são provocadas por alta tensão (maior ou igual a 1000 volts), baixa tensão (menor que 1000 volts) ou queimaduras provocadas por arco elétrico.[1] As causas mais comuns de queimaduras elétricas em crianças são os cabos elétricos (60%), seguidas por tomadas elétricas (14%).[9] Os relâmpagos podem também provocar queimaduras elétricas.[28] Entre os fatores de risco estão a participação em atividades ao ar livre, como o montanhismo, desportos de campo e o trabalho no exterior.[15] A taxa de mortalidade em consequência de um relâmpago é de aproximadamente 10%.[15]
Embora as lesões derivadas de eletricidade causem principalmente queimaduras, podem também causar fracturas ou deslocamentos secundários às contusões ou contrações musculares.[15] Em lesões por alta tensão, a maior parte das lesões são internas, pelo que não é possível avaliar a sua extensão apenas mediante a observação da pele.[15] O contacto com a eletricidade pode também provocar arritmias ou paragem cardiorrespiratória.[15]
Radiação |
As queimaduras por exposição a radiação podem ser provocadas por exposição prolongada a radiação ultravioleta (como a do sol, cabinas de bronzeamento artificial ou aparelhos de solda) ou a radiação ionizante (como a de radioterapia, raios X ou cinza nuclear).[29] A exposição solar é a causa mais comum de queimaduras por radiação e a causa mais comum de queimaduras de primeiro grau em geral.[30] O tipo de pele influencia a facilidade com que as pessoas ficam queimadas pelo sol.[31] As consequências para a pele da radiação ionizante dependem da quantidade de exposição, verificando-se queda de cabelo após 3 Gy, vermelhidão após 10 Gy, descamação da pele após 20 Gy e necrose após 30 Gy.[32] Caso ocorra vermelhidão, é possível que se manifeste apenas algum tempo após a exposição.[32] O tratamento para queimaduras por radiação é idêntico ao das restantes queimaduras.[32] As queimaduras por micro-ondas ocorrem por via do aquecimento térmico que elas provocam.[33] Embora exposições tão curtas como dois segundos já sejam capazes de provocar lesões, regra geral este tipo de ocorrência é pouco comum.[33]
Não acidentais |
Entre as pessoas hospitalizadas na sequência de escaldões ou queimaduras por fogo, 3 a 10% têm origem em agressões. Entre os principais motivos estão maus tratos infantis, conflitos pessoais, violência doméstica, violência contra idosos e conflitos laborais.[34] Um escaldão por imersão pode ser indicador de maus tratos, sendo provocado quando uma das extremidades do corpo é mantida sob a superfície de água quente.[23] Geralmente produz uma margem superior vincada e é frequentemente simétrico.[23] Entre outros sinais de risco de maus tratos estão as queimaduras em forma de circunferência, de profundidade uniforme e a associação com outros sinais de negligência ou abuso.[35]
Em algumas culturas, como na Índia, verifica-se uma forma de violência doméstica em que a mulher é queimada na sequência do que o marido ou a família deste consideram ser um dote inapropriado.[36][37] No Paquistão, os ataques com ácido representam 13% dos casos de queimaduras não acidentais e estão geralmente relacionados com a violência doméstica.[35]
Fisiopatologia |

Diagrama com as lesões na pela provocadas por queimaduras de primeiro, segundo e terceiro graus.
A temperaturas superiores a 44º C, as proteínas começam a perder a sua forma tridimensional e a desintegrar-se,[38] o que provoca lesões nas células e nos tecidos.[1] Muitas das consequências diretas na saúde de uma queimadura são o resultado de alterações no funcionamento normal da pele, entre as quais a perturbação do tacto, da capacidade de impedir a perda de água por evaporação e da capacidade de controlar a temperatura do corpo.[1] O desmembramento das membranas celulares faz com que as células percam potássio para o exterior e absorvam água e sódio.[1]
Em queimaduras de grande extensão (mais de 30% da superfície do corpo), verifica-se uma resposta inflamatória significativa.[39] Esta resposta faz com que os vasos capilares percam fluido em maior quantidade,[13] o que provoca edema tecidular.[1] Por sua vez, isto leva à diminuição generalizada de volume de sangue, enquanto que a quantidade de plasma no restante sangue diminui significativamente, fazendo com que o sangue fique mais concentrado.[1] A diminuição da corrente sanguínea para os diversos órgãos, como os rins ou o aparelho digestivo, pode provocar insuficiência renal e úlceras no estômago.[40] O aumento dos níveis de catecolamina e cortisol podem provocar um estado hipermetabólico que se pode prolongar por vários anos. Isto está associado ao aumento do débito cardíaco, do metabolismo, da frequência cardíaca e à diminuição da função imunitária.[39]
Diagnóstico |
As queimaduras podem ser classificadas em função da profundidade, do mecanismo de lesão, da extensão e das lesões associadas. A classificação mais usada baseia-se na profundidade das lesões. Esta profundidade geralmente é determinada mediante observação, embora também se possa recorrer a uma biópsia.[1] Pode ser difícil determinar com precisão a profundidade de uma queimadura com base numa única observação, pelo que podem ser necessárias várias observações ao longo de vários dias.[13] Em pessoas com queimaduras com origem em incêndios e que também apresentem dores de cabeça ou tonturas, deve ser considerada a hipótese de intoxicação por monóxido de carbono.[13]
Extensão |

A gravidade de uma queimadura é determinada, entre outros factores, pela extensão de pele afetada. A imagem mostra a percentagem de superfície da pele a que corresponde cada parte do corpo, no sentido de auxiliar o diagnóstico.
A extensão de uma queimadura, ou área de superfície corporal queimada (SCQ), é expressa em percentagem da superfície corporal total (SCT) que é afetada por queimaduras de profundidade total ou parcial. As queimaduras de primeiro grau que só apresentam vermelhidão, sem bolhas, não são incluídas nesta estimativa.[1] A maioria das queimaduras (70%), afeta menos de 10% da superfície total do corpo.[9]
Existem diversos métodos para determinar a SCQ, entre os quais a "regra dos nove" ou regra de Wallace, a tabela de Lund e Browder e estimativas baseadas no tamanho da palma da mão da pessoa. A regra dos nove é de fácil memorização, mas só é precisa para pessoas com mais de 16 anos de idade. A tabela de Lund e Browder permite realizar estimativas mais precisas e que contabilizam a diferença de proporções entre as partes do corpo entre os adultos e as crianças. A estimativa da palma da mão baseia-se no facto de esta superfície corresponder a aproximadamente 1% da superfície total de pele.[7]
Gravidade |
| Ligeiras | Moderadas | Graves |
|---|---|---|
| Adultos <10% SCT | Adultos 10–20% SCT | Adultos >20% SCT |
| Crianças ou idosos < 5% SCT | Crianças ou idosos 5–10% SCT | Crianças ou idosos >10% SCT |
| <2% queimaduras profundidade total | 2–5% queimaduras profundidade total | >5% queimaduras profundidade total |
| Lesão por alta tensão | Queimadura por alta tensão | |
| Lesão por inalação possível | Lesão por inalação confirmada | |
| Queimadura circunferencial | Queimaduras significativas na face, articulações, mãos ou pés | |
| Outros problemas de saúde | Lesões associadas |
De modo a determinar a necessidade de transferência para uma unidade especial de queimados, é possível recorrer a um sistema que classifica as queimaduras em ligeiras, moderadas e graves. A avaliação baseia-se numa série de factores, entre os quais a área de superfície corporal queimada, o envolvimento de determinadas regiões anatómicas sensíveis, a idade da pessoa e as lesões associadas.[41] As queimaduras ligeiras geralmente podem ser tratadas em casa, as queimaduras moderadas são muitas vezes tratadas num hospital e as queimaduras graves necessitam de unidades especiais de queimados.[41]
Prevenção |
Acredita-se que cerca de metade de todas as ocorrências de queimaduras pudessem ter sido evitáveis.[2] As iniciativas de prevenção de queimaduras têm demostrado reduzir significativamente o número de queimaduras graves.[38] Entre as medidas de prevenção comuns estão a limitação da temperatura da água quente, a instalação de alarmes de incêndio e sprinklers, construção de edifícios adequada e utilização de vestuário resistente ao fogo quando necessário.[2] Os especialistas recomendam ajustar a temperatura da água quente doméstica para um máximo de 48,8 ºC.[9] No sentido de prevenir queimaduras ligeiras, podem também ser usados termómetros para medir a temperatura da água do banho e proteções de fogão.[38] Embora o efeito da regulamentação do fogo de artifício não seja claro, existem evidências de alguns benefícios[42] pelo que se recomenda que seja impedida a venda a crianças.[9]
Tratamento |
O tratamento de emergência inicia-se com a a avaliação e estabilização das vias respiratórias, respiração e circulação da pessoa queimada.[7] Nos casos em que haja suspeita de lesões que impeçam a respiração, pode ser necessária intubação endotraqueal.[13] Em seguida inicia-se o tratamento da própria queimadura. As pessoas com queimaduras extensas podem ser envoltas em lençóis limpos até à chegada ao hospital.[13] Uma vez que as lesões de queimaduras são suscetíveis a inflamações, no caso do indivíduo não ter sido vacinado contra o tétano nos últimos cinco anos pode ser necessário administrar uma vacina de reforço.[43] Nos Estados Unidos, 95% dos queimados admitidos em urgências são tratados e recebem imediatamente alta, enquanto que os restantes 5% necessitam de internamento.[16] No caso de queimaduras extensas é importante a administração de soro.[39]
Terapia intravenosa |
Em pessoas com pouca perfusão devem ser administrados bolus de solução cristaloide isotónica.[7] Em crianças com queimaduras em mais de 10-20% do corpo e em adultos com mais de 15% deve-se proceder a reanimação volémica formal seguida de monitorização.[7][44][45] Caso seja possível, em pessoas com queimaduras superiores a 25% do corpo este procedimento deve ser iniciado em fase pré-hospitalar.[44] A fórmula de Parkland tem por base a área queimada e peso do queimado e ajuda a determinar o volume de solução intravenosa necessária nas primeiras 24 horas. Metade da solução é administrada nas primeiras 8 horas e o restante durante as 16 horas seguintes. O intervalo de tempo é calculado a partir do momento da queimadura e não a partir do momento em que a reanimação é iniciada. As crianças necessitam de uma solução de manutenção que inclua glicose.[13] Os queimados com lesões nas vias respiratórias necessitam também de solução adicional.[46] As fórmulas são apenas um guia, uma vez que as infusões devem ser idealmente ajustadas para um débito urinário de >30 mL/h em adultos ou >1mL/kg em crianças e para uma média de pressão arterial superior a 60 mmHg.[13]
Embora seja frequentemente utilizada solução de Ringer-lactato, não há evidências que seja superior ao soro fisiológico convencional.[7] As soluções cristaloides aparentam ser tão eficazes como as soluções coloides, não sendo estas últimas recomendadas devido ao custo superior.[47] Raramente são necessárias transfusões de sangue,[1] só sendo recomendadas quando os níveis de hemoglobina são inferiores a 60-80 g/L (6-8 g/dL)[48] e devido ao risco associado de complicações.[13] Em caso de necessidade, é possível colocar Cateteres intravenosos através da pele queimada ou recorrer a transfusões intra-ósseas.[13]
Tratamento das feridas |
O arrefecimento imediato, até 30 minutos após a queimadura, reduz a profundidade e dor da lesão. No entanto, devem ser observados alguns cuidados, já que o sobrearrefecimento pode provocar hipotermia.[7][1] O arrefecimento deve ser realizado com água fresca, entre 10 e 25 ºC, e não com água gelada, a qual pode agravar ainda mais as lesões.[7][38] As queimaduras químicas podem necessitar de irrigação prolongada.[1] Entre os cuidados essenciais no tratamento das lesões estão a limpeza com sabonete e água, a remoção de tecido morto e a aplicação de compressas. Ainda não é claro o procedimento a ter com bolhas intactas, embora algumas evidências apoiem que seja preferível deixá-las intactas. As queimaduras de segundo grau devem ser reavaliadas ao fim de dois dias.[38]
Para o tratamento de queimaduras em primeiro e segundo graus, existem poucas evidências de qualidade que permitam determinar qual o melhor tipo de curativos.[49][50] É razoável tratar queimaduras de primeiro grau sem recorrer a compressas.[38] Embora sejam frequentemente recomendados antibióticos tópicos, existem poucas evidências que apoiem a sua utilização.[51] A sulfadiazina de prata não é recomendada, uma vez que tem a potencialidade de prolongar o tempo de cicatrização.[50] Não há evidências suficientes que apoiem a utilização de compressas com prata[52] ou a terapia de pressão negativa.[53]
Medicamentos |
Uma vez que as queimaduras podem ser bastante dolorosas, estão disponíveis uma série de opções para a gestão da dor, desde simples analgésicos, como o ibuprofeno ou o paracetamol, até opiáceos, como a morfina. Podem ser administradas benzodiazepinas em conjunto com os analgésicos para o tratamento da ansiedade.[38] Durante o tratamento, a comichão pode ser aliviada com recurso a anti-histamínicos, massagens ou neuroestimulação elétrica transcutânea.[14] No entanto, os anti-histamínicos só são eficazes em 20% das pessoas.[54] Existem algumas evidências que apoiam a utilização de gabapentina[14] em pessoas que não melhoram com anti-histamínicos.[55] A lidocaína intravenosa requer mais estudos antes de poder ser recomendada para a dor.[56]
Em pessoas com queimaduras extensas (>60% do corpo), é recomendada a administração intravenosa de antibióticos antes de uma eventual cirurgia.[57] À data de 2008, as orientações não recomendavam a sua administração generalizada devido a preocupações com a resistência antibiótica[51] e ao aumento do risco de infeções fúngicas.[13] No entanto, algumas evidências sugerem que podem aumentar a taxa de sobrevivência em pacientes com queimaduras graves e extensas.[51] A eritropoietina não demonstrou ser eficaz no tratamento ou prevenção de anemia em pessoas com queimaduras.[13] Em queimaduras provocadas por ácido fluorídrico, o antídoto específico é o gluconato de cálcio e pode ser usado de forma intravenosa ou tópica.[27] Em pessoas com queimaduras em mais de 40% do corpo, a hormona do crescimento recombinante (rhGH) aparenta acelerar a cicatrização sem afetar o risco de morte.[58]
Cirurgia |
As feridas abertas que necessitem de ser fechadas com enxertos de pele devem ser tratadas o mais cedo possível.[59] As queimaduras circunferenciais dos membros ou do tórax podem necessitar de escarotomia urgente,[60] de modo a tratar ou prevenir problemas circulatórios ou respiratórios.[60] No entanto, ainda não existem evidências de que seja útil em queimaduras do pescoço ou dos dedos.[60] Nas queimaduras elétricas pode ser necessário recorrer a fasciotomia.[60]
Medicina alternativa |
Desde a Antiguidade que o mel é usado no tratamento de feridas e a sua aplicação pode ser benéfica em queimaduras de primeiro e segundo grau.[61][62] Por outro lado, as evidências para a eficácia da aloe vera são de pouca qualidade.[63] Embora possa ter alguma eficácia na diminuição da dor[17] e um estudo de revisão de 2007 tenha encontrado algumas evidências na melhoria do tempo de cicatrização,[64] um estudo de revisão posterior, de 2012, não verificou que a cicatrização fosse superior à sulfadiazina de prata.[63]
A manteiga não é recomendada.[65]
Existem poucas evidências de que a vitamina E possa ser benéfica na prevenção de queloides ou cicatrizes.[66] Em países em vias de desenvolvimento, cerca de um terço das queimaduras são tratadas com recurso a medicina tradicional, na qual se inclui a aplicação de ovos, lama, folhas ou estrume de vaca.[21] Existem uma série de outros métodos que podem ser usados, para além da medicação, para reduzir a ansiedade, entre os quais a terapia de realidade virtual, hipnose e abordagens comportamentais, como técnicas de distração.[55]
Prognóstico |
O prognóstico é menos positivo em pessoas com queimaduras extensas, em idosos e em mulheres.[1] O diagnóstico é também afetado pela presença de lesões por inalação de fumo, de outras lesões significativas, como fraturas ósseas, ou de comorbidades graves (por exemplo, doenças arteriais, diabetes, doenças psiquiátricas ou intenções de suicídio).[1] Nos Estados Unidos, entre as pessoas admitidas nos centros de queimados, a taxa de mortalidade é em média 4%, valor que varia conforme extensão da queimadura.[9] Entre os admitidos com queimaduras em menos de 10% do corpo, a mortalidade é inferior a 1%, enquanto que os queimados com mais de 90% da área do corpo queimada apresentam uma taxa de mortalidade superior a 85%.[20] A pontuação de Baux é uma escala que no passado era frequentemente utilizada para determinar o prognóstico de queimaduras graves; no entanto, à medida que os cuidados de saúde melhoram, a sua precisão é cada vez menor.[13] Determina-se a pontuação adicionando o tamanho da queimadura, em percentagem da superfície de pele afetada, à idade da pessoa, a que corresponde aproximadamente o risco de morte.[13]
Complicações |
Podem ocorrer diversas complicações, das quais as infeções são as mais comuns.[9] Ordenadas em função da frequência, entre as potenciais complicações estão pneumonias, celulite, infeções do trato urinário e insuficiência respiratória.[9] Entre os fatores de risco de infeção estão: queimaduras em mais de 30% da superfície corporal, queimaduras de profundidade total, infância ou idade avançada ou queimaduras que envolvam as pernas ou o períneo.[67] A ocorrência de pneumonia é particularmente comum em pessoas com lesões por inalação.[13]
É comum a ocorrência de anemia secundária em casos de queimaduras de profundidade total ou cuja extensão é superior a 10% da superfície do corpo.[7] As queimaduras elétricas podem provocar [[síndrome compartimental] ou rabdomiólise devido à desagregação do tecido muscular.[13] Estima-se que ocorra trombose venosa profunda entre 6 a 25% dos queimados.[13] O estado hipermetabólico, que pode persistir durante anos na sequência uma queimadura grave, pode provocar a diminuição da densidade óssea e a perda de massa muscular.[39] Podem também formar-se queloides, particularmente em pessoas mais novas e de pele escura.[66] Na sequência de queimaduras, as crianças podem apresentar trauma psicológico significativo e síndrome pós-traumática.[68] A cicatrização pode também provocar alterações na aparência do corpo.[68] Nos países em vias de desenvolvimento, as queimaduras graves podem estar na origem de isolamento social, pobreza extrema e abandono infantil.[16]
Epidemiologia |

Esperança de vida corrigida pela incapacidade para incêndios por 100 000 habitantes em 2004.[69]
sem dados < 50 50–100 100–150 150–200 200–250 250–300 | 300–350 350–400 400–450 450–500 500–600 > 600 |
Em 2004, ocorreram em todo o mundo 11 milhões de queimaduras que necessitaram de tratamento médico, das quais 300 000 resultaram na morte do queimado.[16] As queimaduras são a 4ª maior causa de lesões em todo o mundo, após os acidentes rodoviários, quedas e violência.[16] Cerca de 90% das queimaduras ocorrem nos países em vias de desenvolvimento.[16] Este facto tem sido atribuído em parte ao excesso de população e à pouca segurança dos locais de cozinha.[16] Em crianças, as queimaduras são uma das quinze principais causas de morte.[2] Entre a década de 1980 e 2004, observou-se em vários países uma diminuição não só da taxa de fatalidade entre os queimados, como da própria ocorrência de queimaduras.[16]
O número de queimaduras fatais aumentou de 280 000 em 1990 para 338 000 em 2010.[70] Cerca de 60% das queimaduras fatais ocorrem no sudeste asiático, a uma taxa de 11,6 por 100 000 habitantes.[9] Na generalidade dos países desenvolvidos, a mortalidade entre os homens é o dobro da das mulheres. Este facto deve-se provavelmente ao maior risco das profissões masculinas e de atividades onde o risco é maior. No entanto, em alguns países desenvolvidos o risco é duas vezes superior entre as mulheres, o que está muitas vezes associado a acidentes na cozinha ou violência doméstica.[16] Em crianças, a taxa de morte por queimaduras é dez vezes superior em países desenvolvidos do que em vias de desenvolvimento.[16]
Nos Estados Unidos, estima-se que ocorram anualmente 500 000 queimaduras que necessitem de tratamento médico.[38] Em 2008, foram responsáveis pela morte de 3300 pessoas.[2] A maior parte das queimaduras (70%) e das mortes verifica-se em homens.[20][1] A maior incidência de queimaduras ocorre no intervalo entre os 18 e 35 anos de idade, enquanto que a maior incidência de escaldões ocorre em crianças com menos de cinco anos e adultos com mais de 65.[1] As queimaduras elétricas provocam anualmente cerca de 1000 mortes.[71] Os relâmpagos provocam a morte a cerca de 60 pessoas por ano.[15] Na Europa, as queimaduras intencionais ocorrem de forma mais comum entre homens de meia idade.[34]
História |

Guillaume Dupuytren (1777–1835) foi o autor da escala de classificação da gravidade de queimaduras.
A arte rupestre de há mais de 3500 anos documenta já as queimaduras e o respetivo tratamento.[11] Os primeiros registos egípcios sobre o tratamento de queimaduras descrevem compressas preparadas com leite materno.[72] O papiro de Edwin Smith descreve o tratamento com recurso a mel e pomada de resina.[11] Ao longo da História foram usados diversos tratamentos, entre os quais a utilização de folhas de chá pelos chineses, documentada em 600 a.C., a utilização de banha de porco e de vinagre por Hipócrates, documentada em 400 a.C., e vinho e mirra por Aulo Cornélio Celso em 100 a.C..[11] No século XVI, o cirurgião francês Ambroise Paré foi o primeiro a descrever diferentes graus de queimadura.[73] Em 1832, Guillaume Dupuytren desenvolveu estes graus numa escala em função de seis tipos de gravidade.[11][74]
O primeiro hospital destinado ao tratamento de queimaduras foi inaugurado em Londres em 1843. O tratamento de queimaduras moderno teve início em finais do século XIX e início do século XX.[11][73] Durante a I Guerra Mundial, Henry Drysdale Dakin e Alexis Carrel desenvolveram normas para a limpeza e desinfeção de queimaduras e feridas com o uso de soluções de hipoclorito de sódio, reduzindo de forma significativa a mortalidade.[11] Na década de 1940, foi reconhecida a importância das excisões serem feitas no menor intervalo de tempo possível, tendo também sido desenvolvidas normas para a terapia intravenosa.[11]
Ver também |
Geladura (queimadura pelo frio)
Referências
↑ abcdefghijklmnopqrstuvwxyzaaabacadaeafagahaiajakalamanaoapaqarasatauavawaxayazbabbbcbdbebfbgbhbibjbkblbm Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. pp. 1374–1386. ISBN 0-07-148480-9
↑ abcdefghi Herndon D, ed. (2012). «Chapter 4: Prevention of Burn Injuries». Total burn care 4th ed. Edinburgh: Saunders. p. 46. ISBN 978-1-4377-2786-9
↑ abcde «Burns». World Health Organization. Setembro de 2016. Consultado em 1 de agosto de 2017. Cópia arquivada em 21 de julho de 2017
↑ ab GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 de outubro de 2016). «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet. 388 (10053): 1545–1602. PMC 5055577 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6
↑ ab GBD 2015 Mortality and Causes of Death, Collaborators. (8 de outubro de 2016). «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet. 388 (10053): 1459–1544. PMC 5388903 . PMID 27733281. doi:10.1016/S0140-6736(16)31012-1
. PMID 27733281. doi:10.1016/S0140-6736(16)31012-1
↑ «Burns Fact sheet N°365». WHO. Abril de 2014. Consultado em 3 de março de 2016. Arquivado do original em 10 de novembro de 2015
↑ abcdefghijklmn Granger, Joyce (janeiro de 2009). «An Evidence-Based Approach to Pediatric Burns». Pediatric Emergency Medicine Practice. 6 (1). Cópia arquivada em 17 de outubro de 2013
↑ Ferri, Fred F. (2012). Ferri's netter patient advisor 2nd ed. Philadelphia, PA: Saunders. p. 235. ISBN 9781455728268. Cópia arquivada em 21 de dezembro de 2016
↑ abcdefghijkl Herndon D, ed. (2012). «Chapter 3: Epidemiological, Demographic, and Outcome Characteristics of Burn Injury». Total burn care 4th ed. Edinburgh: Saunders. p. 23. ISBN 978-1-4377-2786-9
↑ Haagsma, JA; Graetz, N; Bolliger, I (fevereiro de 2016). «The global burden of injury: incidence, mortality, disability-adjusted life years and time trends from the Global Burden of Disease study 2013.». Injury prevention : journal of the International Society for Child and Adolescent Injury Prevention. 22 (1): 3–18. PMC 4752630 . PMID 26635210. doi:10.1136/injuryprev-2015-041616
. PMID 26635210. doi:10.1136/injuryprev-2015-041616
↑ abcdefgh Saunders (ed.). «Chapter 1: A Brief History of Acute Burn Care Management». Total burn care 4ª ed. Edimburgo: [s.n.] p. 1. ISBN 978-1-4377-2786-9
↑ abcdefghij Herndon D (ed.). «Chapter 10: Evaluation of the burn wound: management decisions». Total burn care 4ª ed. Edinburgh: Saunders. p. 127. ISBN 978-1-4377-2786-9
↑ abcdefghijklmnopqrs Brunicardi, Charles (2010). «Chapter 8: Burns». Schwartz's principles of surgery 9 ed. Nova Iorque: McGraw-Hill, Medical Pub. Division. ISBN 978-0-07-154769-7
↑ abc Goutos, I (Março–Abril de 2009). «Pruritus in burns: review article.». Journal of burn care & research : official publication of the American Burn Association. 30 (2): 221–8. PMID 19165110. doi:10.1097/BCR.0b013e318198a2fa Texto "; Dziewulski, P; Richardson, PM " ignorado (ajuda)
↑ abcdefg Marx, John (2010). «Chapter 140: Electrical and Lightning Injuries». Rosen's emergency medicine : concepts and clinical practice 7ª ed. Filadélfia: Mosby/Elsevier. ISBN 0-323-05472-2
↑ abcdefghijkl Peck, MD (Novembro de 2011). «Epidemiology of burns throughout the world. Part I: Distribution and risk factors». Burns : journal of the International Society for Burn Injuries. 37 (7): 1087–100. PMID 21802856. doi:10.1016/j.burns.2011.06.005
↑ ab Lloyd, EC; Rodgers, BC, Michener, M, Williams, MS (1 de janeiro de 2012). «Outpatient burns: prevention and care.». American family physician. 85 (1): 25–32. PMID 22230304 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Buttaro, Terry (2012). Primary Care: A Collaborative Practice. [S.l.]: Elsevier Health Sciences. 236 páginas. ISBN 978-0-323-07585-5
↑ Kowalski, Mary T.; Rosdahl, Caroline Bunker (2008). Textbook of basic nursing 9th ed. Philadelphia: Lippincott Williams & Wilkins. p. 1109. ISBN 978-0-7817-6521-3 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ abc «Burn Incidence and Treatment in the United States: 2012 Fact Sheet». American Burn Association. 2012. Consultado em 20 de abril de 2013
↑ ab Forjuoh, SN (Agosto de 2006). «Burns in low- and middle-income countries: a review of available literature on descriptive epidemiology, risk factors, treatment, and prevention.». Burns : journal of the International Society for Burn Injuries. 32 (5): 529–37. PMID 16777340. doi:10.1016/j.burns.2006.04.002
↑ Eisen, Sarah; Murphy, Catherine (2009). Murphy, Catherine; Gardiner, Mark; Sarah Eisen, ed. Training in paediatrics : the essential curriculum. Oxford: Oxford University Press. p. 36. ISBN 978-0-19-922773-0 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ abc Maguire, S; Moynihan, S; Mann, M; Potokar, T; Kemp, AM (Dezembro de 2008). «A systematic review of the features that indicate intentional scalds in children.». Burns : journal of the International Society for Burn Injuries. 34 (8): 1072–81. PMID 18538478. doi:10.1016/j.burns.2008.02.011 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Peden, Margie (2008). World report on child injury prevention. Genebra: Organização Mundial de Saúde. p. 86. ISBN 978-92-4-156357-4
↑ Organização Mundial de Saúde. «World report on child injury prevention» (PDF)
↑ ab Hardwicke, J; Hunter, T; Staruch, R; Moiemen, N (Maio de 2012). «Chemical burns--an historical comparison and review of the literature.». Burns : journal of the International Society for Burn Injuries. 38 (3): 383–7. PMID 22037150. doi:10.1016/j.burns.2011.09.014 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ ab Makarovsky, I; Markel, G; Dushnitsky, T; Eisenkraft, A (Maio de 2008). «Hydrogen fluoride--the protoplasmic poison.». The Israel Medical Association journal : IMAJ. 10 (5): 381–5. PMID 18605366 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Edlich, RF; Farinholt, HM; Winters, KL; Britt, LD; Long WB (2005). «Modern concepts of treatment and prevention of lightning injuries.». Journal of long-term effects of medical implants. 15 (2): 185–96. PMID 15777170. doi:10.1615/jlongtermeffmedimplants.v15.i2.60 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Prahlow, Joseph (2010). Forensic pathology for police, death investigators, and forensic scientists. Totowa, N.J.: Humana. p. 485. ISBN 978-1-59745-404-9
↑ Kearns RD, Cairns CB, Holmes JH, Rich PB, Cairns BA (Janeiro de 2013). «Thermal burn care: a review of best practices. What should prehospital providers do for these patients?». EMS World. 42 (1): 43–51. PMID 23393776 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Balk, SJ (Março de 2011). «Ultraviolet radiation: a hazard to children and adolescents.». Pediatrics. 127 (3): e791-817. PMID 21357345. doi:10.1542/peds.2010-3502
↑ abc Marx, John (2010). «Chapter 144: Radiation Injuries». Rosen's emergency medicine : concepts and clinical practice 7ª ed. Philadelphia: Mosby/Elsevier. ISBN 0-323-05472-2
↑ ab Krieger, John (2001). Clinical environmental health and toxic exposures 2nd ed. Philadelphia: Lippincott Williams & Wilkins. p. 205. ISBN 978-0-683-08027-8
↑ ab Peck, MD (Agosto de 2012). «Epidemiology of burns throughout the World. Part II: intentional burns in adults.». Burns : journal of the International Society for Burn Injuries. 38 (5): 630–7. PMID 22325849. doi:10.1016/j.burns.2011.12.028
↑ ab Herndon D (ed.). «Chapter 61: Intential burn injuries». Total burn care 4ª ed. Edimburgo: Saunders. pp. 689–698. ISBN 978-1-4377-2786-9
↑ Jutla, RK; Heimbach, D (Março–Abril de 2004). «Love burns: An essay about bride burning in India.». The Journal of burn care & rehabilitation. 25 (2): 165–70. PMID 15091143. doi:10.1097/01.bcr.0000111929.70876.1f !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Peden, Margie (2008). World report on child injury prevention. Genebra: Organização Mundial de Saúde. p. 82. ISBN 978-92-4-156357-4
↑ abcdefgh Marx, John (2010). «Chapter 60: Thermal Burns». Rosen's emergency medicine : concepts and clinical practice 7ª ed. Philadelphia: Mosby/Elsevier. ISBN 978-0-323-05472-0
↑ abcd Rojas Y, Finnerty CC, Radhakrishnan RS, Herndon DN (Dezembro de 2012). «Burns: an update on current pharmacotherapy». Expert Opin Pharmacother. 13 (17): 2485–94. PMC 3576016 . PMID 23121414. doi:10.1517/14656566.2012.738195 !CS1 manut: Nomes múltiplos: lista de autores (link)
. PMID 23121414. doi:10.1517/14656566.2012.738195 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Hannon, Ruth (2010). Porth pathophysiology : concepts of altered health states. Filadélfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 1516. ISBN 978-1-60547-781-7
↑ abc Garmel, Gus M. (2012). An introduction to clinical emergency medicine 2nd ed. Cambridge: Cambridge University Press. pp. 216–219. ISBN 978-0-521-74776-9
↑ Jeschke, Marc (2012). Handbook of Burns Volume 1: Acute Burn Care. [S.l.]: Springer. p. 46. ISBN 978-3-7091-0348-7
↑ Klingensmith M, ed. (2007). The Washington manual of surgery 5ª ed. Filadélfia: Lippincott Williams & Wilkins. p. 422. ISBN 978-0-7817-7447-5
↑ ab Enoch, S; Roshan, A; Shah, M (Abril de 2009). «Emergency and early management of burns and scalds.». BMJ (Clinical research ed.). 338: b1037. PMID 19357185. doi:10.1136/bmj.b1037 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Hettiaratchy, S; Papini, R (Julho de 2004). «Initial management of a major burn: II--assessment and resuscitation.». BMJ (Clinical research ed.). 329 (7457): 101–3. PMID 15242917. doi:10.1136/bmj.329.7457.101 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Jeschke, Marc (2012). Handbook of Burns Volume 1: Acute Burn Care. [S.l.]: Springer. p. 77. ISBN 978-3-7091-0348-7
↑ Perel, P; Roberts, I (13 de junho de 2012). «Colloids versus crystalloids for fluid resuscitation in critically ill patients». Cochrane database of systematic reviews (Online). 6: CD000567. PMID 22696320. doi:10.1002/14651858.CD000567.pub5 Texto "editorPerel, Pablo" ignorado (ajuda); A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Curinga, G; Jain, A, Feldman, M, Prosciak, M, Phillips, B, Milner, S (Agosto de 2011). «Red blood cell transfusion following burn.». Burns: journal of the International Society for Burn Injuries. 37 (5): 742–52. PMID 21367529. doi:10.1016/j.burns.2011.01.016 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Wasiak, J; Cleland, H, Campbell, F, Spinks, A (28 de março de 2013). «Dressings for superficial and partial thickness burns.». Cochrane database of systematic reviews (Online). 3: CD002106. PMID 23543513. doi:10.1002/14651858.CD002106.pub4 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ ab Wasiak J, Cleland H, Campbell F (2008). Wasiak, Jason, ed. «Dressings for superficial and partial thickness burns». Cochrane Database Syst Rev (4): CD002106. PMID 18843629. doi:10.1002/14651858.CD002106.pub3 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ abc Avni T, Levcovich A, Ad-El DD, Leibovici L, Paul M (2010). «Prophylactic antibiotics for burns patients: systematic review and meta-analysis». BMJ. 340: c241. PMC 2822136 . PMID 20156911. doi:10.1136/bmj.c241 !CS1 manut: Nomes múltiplos: lista de autores (link)
. PMID 20156911. doi:10.1136/bmj.c241 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Storm-Versloot, MN; Vos, CG, Ubbink, DT, Vermeulen, H (17 de março de 2010). «Topical silver for preventing wound infection». Cochrane database of systematic reviews (Online) (3): CD006478. PMID 20238345. doi:10.1002/14651858.CD006478.pub2 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Dumville, JC; Munson, C (12 de dezembro de 2012). «Negative pressure wound therapy for partial-thickness burns.». Cochrane database of systematic reviews (Online). 12: CD006215. PMID 23235626. doi:10.1002/14651858.CD006215.pub3 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Zachariah, JR; Rao, AL, Prabha, R, Gupta, AK, Paul, MK, Lamba, S (Agosto de 2012). «Post burn pruritus--a review of current treatment options.». Burns: journal of the International Society for Burn Injuries. 38 (5): 621–9. PMID 22244605. doi:10.1016/j.burns.2011.12.003 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ ab Herndon D (ed.). «Chapter 64: Management of pain and other discomforts in burned patients». Total burn care IV ed. Edimburgo: Saunders. p. 726. ISBN 978-1-4377-2786-9
↑ Wasiak, J, Mahar, PD, McGuinness, SK, Spinks, A, Danilla, S, Cleland, H, Tan, HB (17 de outubro de 2014). «Intravenous lidocaine for the treatment of background or procedural burn pain.». The Cochrane database of systematic reviews. 10: CD005622. PMID 25321859. doi:10.1002/14651858.CD005622.pub4 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Herndon D (ed.). «Chapter 31: Etiology and prevention of multisystem organ failure». Total burn care IV ed. Edimburgo: Saunders. p. 664. ISBN 978-1-4377-2786-9
↑ Breederveld, RS, Tuinebreijer, WE (15 de setembro de 2014). «Recombinant human growth hormone for treating burns and donor sites.». The Cochrane database of systematic reviews. 9: CD008990. PMID 25222766. doi:10.1002/14651858.CD008990.pub3 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Jeschke, Marc (2012). Handbook of Burns Volume 1: Acute Burn Care. [S.l.]: Springer. p. 266. ISBN 978-3-7091-0348-7
↑ abcd Orgill, DP; Piccolo, N (Set–Out 2009). «Escharotomy and decompressive therapies in burns.». Journal of burn care & research : official publication of the American Burn Association. 30 (5): 759–68. PMID 19692906. doi:10.1097/BCR.0b013e3181b47cd3 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Jull AB, Rodgers A, Walker N (2008). Jull, Andrew B, ed. «Honey as a topical treatment for wounds». Cochrane Database Syst Rev (4): CD005083. PMID 18843679. doi:10.1002/14651858.CD005083.pub2 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ Wijesinghe, M; Weatherall, M, Perrin, K, Beasley, R (22 de maio de 2009). «Honey in the treatment of burns: a systematic review and meta-analysis of its efficacy.». The New Zealand medical journal. 122 (1295): 47–60. PMID 19648986 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ ab Dat, AD; Poon, F, Pham, KB, Doust, J (15 de fevereiro de 2012). «Aloe vera for treating acute and chronic wounds.». Cochrane database of systematic reviews (Online). 2: CD008762. PMID 22336851. doi:10.1002/14651858.CD008762.pub2 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Maenthaisong, R; Chaiyakunapruk, N, Niruntraporn, S, Kongkaew, C (Setembro de 2007). «The efficacy of aloe vera used for burn wound healing: a systematic review.». Burns : journal of the International Society for Burn Injuries. 33 (6): 713–8. PMID 17499928. doi:10.1016/j.burns.2006.10.384 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Cox,Carol; Turkington, Jeffrey (2007). The encyclopedia of skin and skin disorders 3ª ed. Nova Iorque: Facts on File. p. 64. ISBN 978-0-8160-7509-6 !CS1 manut: Nomes múltiplos: lista de autores (link)
↑ ab Juckett, G; Hartman-Adams, H (Agosto de 2009). «Management of keloids and hypertrophic scars.». American family physician. 80 (3): 253–60. PMID 19621835 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Young, Christopher King, Fred M. Henretig, ed. (2008). Textbook of pediatric emergency procedures 2ª ed. Filadelfia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 1077. ISBN 978-0-7817-5386-9 !CS1 manut: Nomes múltiplos: lista de editores (link)
↑ ab Roberts, Michael C., ed. (2009). Handbook of pediatric psychology. 4ª ed. Nova Iorque: Guilford. p. 421. ISBN 978-1-60918-175-8
↑ Organização Mundial de Saúde (2009). «WHO Disease and injury country estimates». Consultado em 12 de janeiro de 2015
↑ Lozano, R (Dezembro de 2012). «Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010.». Lancet. 380 (9859): 2095–128. PMID 23245604. doi:10.1016/S0140-6736(12)61728-0
↑ Edlich, RF; Farinholt, HM; Winters, KL; Britt, LD; Long WB, 3rd (2005). «Modern concepts of treatment and prevention of electrical burns.». Journal of long-term effects of medical implants. 15 (5): 511–32. PMID 16218900. doi:10.1615/jlongtermeffmedimplants.v15.i5.50 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ Pećanac, M.; Janjić, Z.; Komarcević, A.; Pajić, M.; Dobanovacki, D.; Misković, SS. (2013). «Burns treatment in ancient times.». Med Pregl. 66 (5-6): 263–7. PMID 23888738. doi:10.1016/s0264-410x(02)00603-5 A referência emprega parâmetros obsoletos|coautor=(ajuda)
↑ ab Song, David. Plastic surgery. 3ª ed. Edimburgo: Saunders. p. 393.e1. ISBN 978-1-4557-1055-3
↑ Wylock, Paul (2010). The life and times of Guillaume Dupuytren, 1777–1835. Bruxelas: Brussels University Press. p. 60. ISBN 978-90-5487-572-7
Ligações externas |
- Queimaduras-Primeiros socorros (UFRRJ)
- Queimadura: Como Tratar Queimaduras (Índice de Saúde)
